ازدواج و زندگی مشترک با داشتن فرزند رنگ و بویی دیگر پیدا می کند به همین دلیل داشتن فرزند به آرزوی مشترک طیف وسیعی از زوج های جوان تبدیل شده است. اما متاسفانه بسیاری از زوج ها به علت مشکلات ناشی از نازایی در زنان از داشتن فرزند محروم هستند. ناباروری در زنان دلایل مختلفی دارد که در این مقاله به صورت مفصل به آن پرداخته شده است.
نازایی چیست
انتظار می رود که تمامی بانوان بعد از داشتن رابطه جنسی منظم و حفاظت نشده بارداری را تجربه کنند پس اگر با رعایت شرایط ذکر شده بارداری رخ ندهد می توان نتیجه گرفته یکی از زوجین به ناباروری مبتلا شده است. لازم به ذکر است که بانوان زیر ۳۵ سال یک سال و بالای ۳۵ سال ۶ ماه زمان برای بارداری نیاز دارند. علت ناباروری می تواند به نازایی در زنان و یا مردان برگردد به همین دلیل برای تشخیص شیوه درست درمان مراجعه به پزشک متخصص و انجام آزمایش های مختلف باید در اولویت هر امری قرار گیرد.
آمارهای منتشر شده در خصوص ناباروری به خوبی گویای افزایش تعداد زوج های نابارور است. طبق مطالعات صورت گرفته آمار ناباروری در ایران بیش از ۲۰ درصد (بیش از سه میلیون زوج) است و این آمار نسبت به سایر کشورها درصد بیشتری را به خود اختصاص داده است.
اگر چه پیشرفت علم پزشکی درمان بسیاری از ناباروری ها را آسان کرده است اما نمی توان به سادگی از پیامدهای روانی و یا مالی این مشکل چشم پوشی کرد. در نهایت باید گفت مراکز تخصصی برای درمان انواع نازایی در زنان و مردان تاسیس شده است که عملکرد موفقی در درمان این بیماری داشته اند به همین دلیل می توان این نوید را به زوج های جوان داد که نازایی دیگر بیماری بی درمان نیست و با پیگیری مستمر می توان طعم داشتن فرزند را چشید.
بررسی علت نازایی در زنان
ناباروری می تواند ریشه در مشکلات زنان و یا مردان داشته باشد به همین دلیل در صورت بروز ناباروری ریشه یابی آن بسیار مهم است. اما اصولا نازایی در زنان بسیار متداول تر از مردان است. علت این امر پیچیدگی و حساسیت دستگاه تولید مثل بانوان است. به همین دلیل این مقاله بررسی موشکافانه و دقیق انواع بیماری های زنان، علت و علائم آنها پرداخته است.
سن
بسیاری از زوج ها بنابر دلایل مختلفی بارداری را به تاخیر می اندازند به همین دلیل می توان شاهد افزایش سن بارداری بود. افزایش سن یکی از مهمترین دلایل نازایی در زنان است زیرا بهترین زمان برای بارداری زنان را بین ۲۰ تا ۳۰ سالگی تخمین زده اند. با افزایش سن قدرت باروری زنان کاهش می یابد اما لزوما این امر به معنای تمام شدن ذخایر تخمک نیست بلکه به معنای پایین آمدن شانس بارداری است.
با افزایش سن به بیش از سی سال روند بارداری طولانی تر می شود و گاهی امکان بروز مشکلات متعددی نیز وجود دارد به همین دلیل بسیاری از متخصصان بهترین سن بارداری بی دردسر را زیر ۳۰ سال تخمین زده اند. شیب نزولی قدرت ناباروری زنان از ۳۵ سالگی به بعد به حداکثر مقدار خود می رسد به همین دلیل می توان انتظار داشت شانس بارداری طبیعی در آنها به حداقل ممکن برسد.
همچین افزایش سن می تواند اثر مخربی بر ژنتیک فرزند داشته باشد و یا آمار سقط جنین را افزایش دهد. به همین دلیل پزشکان مدت زمان طبیعی برای باردار نشدن زنان بالای ۳۵ سال را کمتر از ۶ ماه در نظر گرفته اند زیرا شرایط بدنی و تخمک های آنها آمادگی کمتری را برای بارداری دارد. لازم به ذکر است که سن باروری در زنان و مردان متفاوت است و مردان تا بیش از ۵۰ سالگی علیرغم افت کیفیت و تعداد اسپرم ها شانس بارداری دارند.
بسیاری از بانوان بارداری در سنین بالاتر از ۳۵ سال را بدون کوچکترین مشکلی تجربه کرده اند اما بارداری در این سن مشکلاتی را به همراه دارد که در زیر به آنها اشاره می شود:
نکته اول: بارداری در زنان بالاتر از ۳۵ سال در دسته بارداری های پرخطر قرار دارد. در واقع این دسته از زنان در صورت بارداری به مراقبت های بسیار زیادی نیازمند هستند.
نکته دوم: احتمال دو یا چند قلو زایی در زنان بالاتر از ۳۵ سال بسیار بالا است زیرا بدن این زنان، هورمون محرکه ی فولیکول یا FSH بیشتری را در زمان تخمک گذاری ترشح می کند. علت ترشح این هورمون ها به تعداد کم تخمک های زنده بر می گردد. در واقع ترشح بیش از اندازه هورمون FSH منجر به عدم تکامل فولیکول و آزاد شدن تعداد زیادی تخمک می شود. اگرچه داشتن فرزند چندقلو برای بسیاری از زوج ها دارای جذابیت است اما نباید از خطر این نوع از بارداری برای مادر و فرزندان غافل شد. در نهایت باید گفت دوقلوهای متولد شده در این سن اصولا در دسته دوقلو های ناهمسان قرار دارند.
سندرم پلی کیستیک
یکی از شایع ترین دلایل رخ دادن نازایی در زنان، سندرم تخمدان پلی کیستیک است. این بیماری که با عنوان تنبلی تخمدان نیز شناخته می شود نوعی ناهنجاری هورمونی در زنان است . همچنین این بیماری در زنان در سنین باروری شیوع بیشتری دارد. تخمدان زنان مبتلا به تخمدان پلی کیستیک بزرگتر از حد نرمال است. همچنین در تخمدان آنها تعداد زیادی کیست کوچک قابل مشاهده است. این کیست ها مملو از مایعی به نام فولیکول هستند.
بروز بیماری سندرم تخمدان پلی کیستیک با افزایش هورمون های مردانه همراه است به همین دلیل فرایند تخمک گذاری به درستی صورت نمی گیرد. به طور کلی این بیماری را می توان با علائم زیر شناسایی کرد:
- از شایع ترین و ملموس ترین نشانه های بیماری تخمدان پلی کیستیک نامنظمی پریود است. نامنظمی پریودی به معنای چرخه های قاعدگی طولانی تر از ۳۵ روز، چرخه های قاعدگی کمتر از ۸ روز، عدم رخ دادن پریودی به مدت ۴ ماه یا بیشتر، خونریزی بسیار زیاد و یا خونریزی بسیار کم است. بنابراین بروز هر کدام از این نشانه می تواند تنبلی تخمدان را تایید کند.
- همانگونه که گفته شد یکی دیگر از نشانه های تنبلی تخمدان افزایش هورمون های مردانه است. افزایش این هورمون از خود علائمی همچون پرمویی بدن، طاسی (با الگوی مردانه)، جوش، آکنه و .... را نشان می دهد. با نمود این نشانه ها می توان تحت نظر پزشک متخصص و از طریق آزمایش های هورمونی میزان هورمون های مردانه را بررسی کرد.
- یکی دیگر از نشان های بیماری تخمک پلی کیستیک مشاهده تخمدان های بزرگ و حاوی کیست در سونوگرافی است. در واقع این کیست ها اطراف تخمدان را در برگرفته اند و موجب عدم تخمک گذاری و نازایی در زنان می شوند.
- تخمدان پلی کیستیک خود را با چاقی و اضافه وزن نیز نشان می دهد. از طرفی اضافه وزن نیز به این بیماری شدت می بخشد و علائم آن را مزمن تر می کند.
- از بدترین نشانه های تنبلی تخمدان به نازایی در زنان می توان اشاره کرد. در واقع بعد از ناباروری و در طی بررسی های صورت گرفته بسیاری از بانوان متوجه این بیماری خود می شوند.
تخمک پلی کیستیک بر اثر عوامل گوناگونی به وجود می آید که در ادامه به برخی از آنها اشاره می شود:
- پانکراس وظیفه ی تولید انسولین را بر عهده دارد. این هورمون به سلول های بدن اجازه می دهد به منظور تامین انرژی از گلوکز استفاده کنند. اگر بدن فردی نسبت به انسولین مقاومت داشته باشد نمی تواند به درستی از قابلیت انسولین استفاده کند به همین دلیل بدن میزان ترشح هورمون انسولین را افزایش می دهد تا نیاز سلول ها به انرژی تامین شود. این انسولین اضافی میزان تولید هورمون های آندروژن را افزایش می دهد و موجب بروز مشکل در روند تخمک گذاری می شود. به همین دلیل می توان میزان بالای هورمون انسولین را یکی از مهمترین دلایل بروز تخمک پلی کیستیک دانست.
- بروز التهاب خفیف نیز می تواند از علت های بیماری تنبلی تخمدان باشد. تخمدان پلی کیستیک همواره ملتهب است و این التهاب موجب می شود که گلبول های سفید ترکیباتی را برای مبارزه با التهاب تولید کند که منجر به افزایش تولید هورمون های آندروژن شود.
- اما مهمترین دلیل این بیماری به عوامل وراثتی برمی گردد. در واقع سابقه خانوادگی در بروز این بیماری نقش مهمی را ایفا می کند.
اما بیماری تخمدان پلی کیستیک علاوه بر اینکه زمینه ساز نازایی در زنان است مشکلات و بیماری های دیگری را نیز برای بدن به وجود می آورد که از جمله آنها می توان به موارد زیر اشاره کرد:
- این بیماری بدن را مستعد دیابت نوع دو می کند.
- بیماری تخمدان پلی کیستیک با افزایش فشار خون همراه است.
- این بیماری موجب بروز انواع اختلالات کلسترول و چربی مانند افزایش تری گلیسرید، کاهش HDL (کلسترول خوب و مفید بدن)، افزایش احتمال ابتلا به سندرم متابولیک و ... می شود. لازم به ذکر است بروز هر کدام از این بیماری ها احتمال ابتلا به بیماری های قلبی-عروقی را افزایش می دهد.
- در اثر این بیماری می توان انتظار بروز بیماری کبد چرب غیرالکلی را داشت. در این بیماری چربی های در کبد تجمع می کند و موجب التهاب کبد می شود.
- تخمدان پلی کیستیک موجب وقفه تنفسی در خواب می شود.
- افراد مبتلا به این بیماری در معرض ابتلا به افسردگی و اضطراب قرار دارند.
- احتمال خونریزی غیرطبیعی رحم در افراد مبتلا به این بیماری بسیار بالا است.
- تنبلی تخمدان دیواره های داخلی رحم را مستعد سرطان اندومتریال می کند. علت این امر به افزایش سطح استروژن بدن برمی گردد.
- افراد مبتلا به این بیماری در صورت بارداری، بارداری های سختی را تجربه می کنند. احتمال ابتلای آنها در ایام بارداری به فشار خون و دیابت نیز بسیار بالا است.
نارسایی زودرس تخمدان
در برخی از بانوان عملکرد تخمدان قبل از رسیدن به سن ۴۰ سالگی متوقف می شود. به این اتفاق نه چندان رایج در بانوان نارسایی زودرس تخمدان می گویند. در واقع با بروز این بیماری تخمدان ها توانایی خود را در تولید هورمون استروژن از دست می دهند و نمی توانند تخمک گذاری مرتبی داشته باشند. این امر موجب نازایی در زنان می شود. لازم به ذکر است که نارسایی زودرس تخمدان امری متمایز از یائسگی زودرس است.
در واقع افراد مبتلا به این بیماری ممکن است بعد از چند سال از نمود آن، پریودی را تجربه کنند و حتی شانس بارداری نیز در آنها وجود دارد. اما بانوان مبتلا به یائسگی زودرس دیگر قادر به تجربه بارداری و یا پریودی نیستند. بهتر است بانوانی که به صورت متوالی در سه دوره پریود نشده اند جهت بررسی علت مشکل خود به پزشک مراجعه کنند زیرا ممکن است نشانه وقوع این بیماری باشد.
البته پریود نشدن می تواند دلایل مختلفی همچون استرس، تغییر در رژیم غذایی و .... داشته باشد. در خصوص شیوع این بیماری آمار های گوناگونی در دست است اما به طور کلی از هر هزار زنی که سن کمتر از سی سال دارد یک زن به این بیماری مبتلا است. اما برای زنان کمتر از چهل سال شیوع بیشتری دارد و در هر ۱۰۰ زن یک نفر به این بیماری مبتلا است.
نارسایی تخمدان خود را با علائم گوناگونی نشان می دهد که بارزترین آنها قطع و یا نامنظمی پریود است. علاوه بر این ، بیماران مبتلا به این بیماری به علت کمبود هورمون استروژن گرگرفتگی، تعریق در هنگام شب، خشکی واژن، خشکی چشم، کاهش میل جنسی و عدم تمرکز را تجربه می کنند. البته نازایی در زنان نیز در اثر این بیماری رخ می دهد.
این بیماری به دلایل مختلفی بروز پیدا می کند که از جمله ی آن می توان به موارد زیر اشاره کرد:
مورد اول: عمده ترین دلیل بروز بیماری نارسایی زودرس تخمدان وجود مشکلات کروموزومی است. اصولا سندرم های ترنر و x شکننده منجر به این بیماری می شوند.
مورد دوم: تخمدان بیمارانی که تحت درمان شیمی درمانی و یا پرتودرمانی قرار دارند مستعد بروز این نارسایی است. در واقع این شکل از درمان به سلول های سالم تخمدان آسیب می زند و منجر به آسیب دیدن آنها می شود.
مورد سوم: بانوانی که به استفاده از سیگار عادت دارند و یا در معرض دود سیگار هستند شانس ابتلای شان به این بیماری بیشتر است.
مورد چهارم: نارسایی تخمدانی به علت سموم مختلف و یا آفت کش ها نیز رخ می دهد.
مورد پنجم: برخی از ویروس ها می تواند منجر به این نارسایی شود.
مورد ششم: بیماری های اتوایمیون (خودایمنی) بیماری نادری است که در برخی از مواقع علیه تخمدان ها آنتی بادی تولید می کند و موجب بروز این بیماری می شود.
مورد هفتم: افزایش سن شانس ابتلا به نارسایی تخمدان را افزایش می دهد به طور مثال زنانی که در بازه سنی ۳۵ تا ۴۰ سال قرار دارند بیشتر در معرض این بیماری قرار دارند. لازم به ذکر است که زنان کمتر از ۳۰ سال نیز مستعد این بیماری هستند.
مورد هشتم: بیماری نارسایی تخمدان از طریق ژنتیک نیز انتقال پیدا می کند بنابراین افرادی که در خانواده خود سابقه این بیماری را دارند باید بیشتر دقت کنند.
مورد نهم: جراحی تخمدان احتمال ابتلا به نارسایی تخمدان را افزایش می دهد.
در نهایت باید گفت انتظار می رود این بیماری بدون دلیل و پیش زمینه ی قبلی نیز بروز پیدا کند. اما ابتلا به این بیماری عوارض گوناگونی را برای زنان در پی دارد که در زیر به برخی از آنها اشاره می شود:
مورد اول: نازایی در زنان از شایع ترین عارضه نارسایی زودرس تخمدان است حتی در برخی مواقع افراد مبتلا به این بیماری جهت بارداری نیازمند اهدای تخمک می شوند.
مورد دوم: ترشح استروژن شانس ابتلا به پوکی استخوان را کاهش می دهد. با توجه به اینکه این بیماری میزان ترشح استروژن را کاهش می دهد می توان انتظار داشت زنان مبتلا به این بیماری به پوکی استخوان نیز مبتلا شوند.
مورد سوم: افراد مبتلا به این بیماری در معرض افسردگی و استرس قرار دارند.
مورد چهارم: کاهش استروژن علاوه بر خطرات احتمالی ذکر شده بدن را مستعد بیماری های قلبی عروقی نیز می کند.
اما برای درمان این بیماری که ناشی از کمبود استروژن است راهکارهای مختلفی مورد استفاده قرار می گیرد که از جمله آن می توان به موارد زیر اشاره کرد:
مورد اول: یکی از متداول ترین شیوه های درمان نارسایی زودرس تخمدان استفاده از هورمون تراپی است. هورمون استروژن مانعی از پوکی استخوان، گرگرفتگی، تغییرات آندومتر و ... می شود. در این شیوه درمان استفاده از استروژن و پروژسترون تجویز می شود زیرا ترکیب این دو هورمون از عوامل اصلی رخ دادن پریودی است. در درمان زنان با سن بالا از نوع خاصی از پروژسترون به نام پروژستین استفاده می شود.
این هورمون خطر ابتلای این بانوان را به بیماری قلبی و سرطان پستان کاهش می دهد. هورمون تراپی اگرچه به درمان این بیماری کمک می کند اما عوارضی همچون اضافه وزن و چاقی را نیز در پی خواهد داشت.
مورد دوم: برای درمان این بیماری اصلا استفاده از کلسیم و ویتامین دی توصیه می شود زیرا میزان کلسیم و ویتامین دی جذب شده از مواد غذایی و آفتاب بسیار محدود است. به همین دلیل پزشک از این مکمل ها برای افزایش تراکم استخوان ها کمک می گیرند.
تداخلات هورمونی
یکی دیگر از علت های رخ دادن نازایی در زنان وجود مشکلات تداخل هورمونی است. ترشح هورمون های زنانه عامل اصلی رخ دادن چرخه قاعدگی و پریودی است. اگر در ترشح هورمون ها خللی ایجاد شود می توان شاهد رخ دادن مشکلاتی در پریودی بود. اختلالات هورمونی بنابر دلایل مختلفی رخ می دهد که از جمله آن می توان به موارد زیر اشاره کرد:
مورد اول: هورمون آزاد کننده گنادوتروپینها (GnRH) توسط هیپوتالاموس تولید و ترشح می شوند. این هورمون عالم اصلی تحریک غده هیپوفیز است. غده هیپوفیز مسئول تولید و ترشح دو هورمون مهم و ضروری LH و FSH است. بنابراین اختلال در عملکرد غده هیپوتالاموس موجب بروز مشکل در عملکرد غده هیپوفیز می شود. در نتیجه در ترشح دو هورمون LH و FSH نیز اختلالاتی رخ می دهد. عدم ترشح این دو هورمون روند تخمک گذاری را تحت تاثیر قرار می دهد و موجب می شود در چرخه تخمدان هیچ تخمک بالغی به وجود نیاید.
مورد دوم: اگر در عملکرد غده هیپوفیز نیز مشکلاتی رخ دهد می توان شاهد اختلالات هورمونی و بروز نازایی در زنان بود. همانگونه که گفته شد غدهی هیپوفیز وظیفه ی تولید و ترشح دو هورمون FSH و LH را بر عهده دارد. این دو هورمون روند تخمک گذاری تخمدان ها را تنظیم می کنند. بنابراین کم و یا زیاد شدن این هورمون ها عملکرد تخمدان ها را مختل می کند. اصولا عواملی همچون آسیب های فیزیکی، تومور، بر هم خوردن تعادل مواد شیمیایی موجود در بدن و .... می تواند منجر به اختلال در عملکرد غده هیپوفیز شود.
مورد سوم: غده هیپوفیز گاهی اوقات دچار کم کاری می شود و در اثر این کم کاری ترشح هورمونهای هشتگانهی Prolactin، FSH، LH، TSH، ACTH، GH، ADH و oxytocin کاهش می یابد. اگر میزان دو هورمون FSH و LH کاهش یابد زنان با مشکلات متعددی همچون گر گرفتگی، نامنظمی پریود، اختلال در چرخه قاعدگی، کاهش ویژگی های زنانه، نازایی و .... مواجه می شوند.
همچنین کاهش پرولاکتین موجود در بدن نیز با عارضه کوچک شدن پستان و عدم شیردهی سینه همراه باشد. علاوه براین کاهش ترشح هورمون GH مانع از تکامل فرایند رشد قد می شود. به کاهش ترشح بیش از یک هورمون توسط غده هیپوفیز پانهایپوپیتوئیتاریسم (panhypopituitarismمی گویند. این اصطلاح به کم کاری تیروئیدی اشاره دارد که در آن ترشح هورمون رشد (GH)، هورمون تحریککنندهی تیروئید (TSH) ، هورمونهای FSH و LH به طور همزمان کاهش می باید. برای درمان این بیماری از داروهای مختلفی همچون کلومیفن سیترات استفاده می شود.
مورد چهارم: از دیگر عواملی که می تواند عملکرد غده تیروئید را تحت تاثیر قرار دهد کم کاری و یا پرکاری تیروئید است. کم کاری و پرکاری تیروئید با ایجاد اختلال در چرخه قاعدگی منجر به نازایی در زنان می شود. در واقع مشکلات ناشی از کم کاری و یا پرکاری تیروئید روند تخمک گذاری و چرخه قاعدگی را با مشکل مواجه می کند و نازایی در زنان را رقم میزند. پرکاری تیروئید خود را با علائم گوناگونی همچون برافروختگی، کاهش وزن، بزرگ شدن غده تیروئید، بیرون زدگی چشم، افزایش ضربان قلب و گردن درد نشان می دهد. این در حالی است که کم کاری تیروئید موجب افزایش وزن، احساس خستگی، احساس بی حالی، یبوست، خشکی پوست، نامنظمی پریود و بزرگ شدن غده تیروئید می شود.
اختلالات هورمونی، بدن را با چالش های گوناگونی همچون نامنظمی پریود، خشکی واژن، افت میل جنسی، اختلال در خواب، جوش، آکنه، افزایش وزن، افزایش اشتها، نازایی در زنان و مشکلات گوارشی مواجه می کند به همین دلیل شناسایی و درمان آن باید در اولویت قرار گیرد. اما برای درمان این بیماری از روش های زیر استفاده می شود:
- استروژن درمانی
- استفاده از داروهای ضد بارداری
- استفاده از داروهای ضد هورمون جنسی مردانه
- تستوسترون درمانی
- درمان مشکلات تیروئید
- و ....
اما قطعا تغییر در سبک زندگی و پیروی از یک رژیم غذایی سالم نیز می تواند روند درمان اختلالات هورمونی را سرعت ببخشد.
مشکلات مربوط به لوله فالوپ
رحم از طریق لوله هایی به نام لوله فالوپ به تخمدان متصل می شود. این لوله ها تخمک های تولید شده در تخمدان را از طریق پرزهایی به نام سیلیا به رحم منتقل می کنند. این پرز ها به طور طبیعی دارای حرکت هایی هستند که منجر به حرکت تخمک ها می شود. در واقع می توان گفت تخمک ها بعد از پشت سر گذاشتن مراحل رشد و نمو به لوله فالوپ، که محیطی مشابه تخمدان دارند، وارد می شوند تا سطح انرژی آنها محفوظ بماند.
از طرفی محیط رحم به هیچ عنوان مناسب لقاح نیست به همین دلیل لوله فالوپ، به عنوان مرز ارتباطی، محیط مناسبی را برای لقاح تخمک ها فراهم می کند. به همین دلیل عملکرد این لوله ها نقش اساسی را در باروری زنان ایفا می کند و بروز کوچکترین مشکلی در آن نازایی در زنان را رقم می زند. عوامل و بیماری های زیادی به لوله فالوپ آسیب می زنند که از جمله آن می توان به موارد زیر اشاره کرد:
مورد اول: عدم رعایت نکات بهداشتی در رابطه زناشویی عامل اصلی بیماری های عفونی است. یکی از شایع ترین بیماری های عفونی در بانوان عفونت های کلامیدیا است. این عفونت به راحتی می تواند بر عملکرد لوله فالوپ اثر منفی داشته باشد.
مورد دوم: انسداد لوله فالوپ در اثر اتساع زیاد این لوله ها به وجود می آید. در واقع اتساع زیاد لوله های فالوپ مانع از حرکت تخمک ها و انتقال آنها به رحم می شود. این اتفاق زمانی رخ می دهد که میزان ترشح هورمون پروستاگلاندین کاهش یابد.
مورد سوم: سالپنژیت نوعی بیماری التهابی است که با ایجاد اختلال در لوله فالوپ موجب نازایی در زنان می شود. این بیماری به دو صورت عملکرد لوله فالوپ را تحت تاثیر قرار می دهد. در نوع اول با ایجاد گره در لوله فالوپ موجب نازک شدن دیواره ی آن می شود. این امر بارزترین دلیل رخ دادن بارداری های خارج از رحم است زیرا مانع از حرکت سلول تخمک می شود. نوع دیگر اثر گذاری این بیماری، کاهش خونرسانی به لوله های رحمی است. این امر موجب تحلیل رفتن ماهیچه های لوله فالوپ می شود. بنابراین تخمک بارور شده نمی تواند جاگیری جایگزینی در دیواره لوله های رحمی داشته باشد.
عمدتا دلیل بسیاری از بارداری های خارج از رحم به مشکلات مربوط به لوله فالوپ مربوط می شود زیرا بروز مشکل در این بخش مانع از انتقال تخمک باور می شود در نتیجه جایگزینی آن در لوله فالوپ به خوبی صورت نمی گیرد. تمامی موارد ذکر شده به خوبی گویای این امر است تشخیص به موقع بیماری های مربوط به لوله های فالوپ می تواند به درمان به موقع آن کمک شایانی کند. اما شیوه های تشخیص این بیماری به شرح زیر است:
- یکی از مرسوم ترین و قدیمی ترین شیوه تشخیص بیماری های لوله فالوپ استفاده از رادیوگرافی یا سونوگرافی است.
- یکی دیگر از روش هایی که مورد استفاده قرار می گیرد، هیدروسونوگرافی است. این شیوه تشخیص، درد کمتری نسبت به سونوگرافی دارد.
- اگر فردی مشکوک به انسداد لوله های فالوپ باشد لازم است که از لاپاراسکوپی استفاده کند. این روش نسبت به روش های دیگر کارساز تر است.
در نهایت باید گفت یکی از مهمترین دلایل نازایی در زنان انسداد لوله فالوپ است. با بسته شدن این لوله ها روند بارداری با تاخیر مواجه می شود. اگر انسداد لوله به صورت دو طرفه باشد شانس باز کردن آن بسیار پایین است. این امر برای زنان با سنین بالا نیز قابل بسط است. بنابراین بهتر است سلامت این ناحیه به صورت مکرر توسط متخصصان این امر مورد بررسی قرار گیرد.
آندومتریوز
سطح داخلی رحم را بافت هایی به نام آندومتر پوشانده است بنابراین وجود آندومتر در این بخش بسیار طبیعی است. اما اگر آندومتر در بخشی خارج از بخش های داخل رحم رشد کند بیماری آندومتریوز رخ داده است. اصولا آندومتر ها قابلیت رشد در سطح خارجی رحم، تخمدان، لوله فالوپ، بافت لگنی، مثانه و فضای بین روده را دارند. در برخی از مواقع می توان شاهد گسترش این بافت در سایر نقاط بدن نیز بود.
بیماری آندومتریوز علاوه بر اینکه نازایی در زنان را به وجود می آورد مشکلات متعدد دیگری را نیز به همراه دارد از این رو تشخیص به موقع آن بسیار مهم و ضروری است. شناسایی این بیماری اگرچه امری تخصصی است اما اصولا از خود نشانه هایی به جای می گذارد که در زیر به برخی از آنها اشاره می شود:
نشانه اول: قاعدگی در زنان اصولا با دردهای خفیفی همراه است پس به طور کلی می توان وجود درد را طبیعی دانست. اما گاهی درد از حالت طبیعی خارج و تبدیل به دردهای دیسمنوره (درد های مزمن) می شود. در این صورت امکان وجود یک بیماری وجود دارد. آندومتریوز از جمله بیماری هایی است که با افزایش درد در دوران قاعدگی همراه است. لازم به ذکر است در صورت وجود درد جای نگرانی نیست زیرا ممکن است درد شدید ریشه ژنتیکی داشته باشد و به هیچ بیماری مرتبط نباشد.
نشانه دوم: درد در ناحیه لگن مانند درد در پشت کمر، شکم، لگن و ... در زمان های غیر پریودی نشان دهنده وجود آندومتریوز است. بهتر است در صورت وجود این دردها سلامت اندام های جنسی توسط متخصص این امر مورد بررسی قرار گیرد.
نشانه سوم: آندومتریوز در برخی از مواقع خود را با درد در هنگام رابطه جنسی نشان می دهد. به طور کلی وجود درد در هنگام برقراری رابطه جنسی غیر عادی است پس باید این مورد را مورد بررسی دقیق قرار داد.
نشانه چهارم: احساس درد در هنگام دفع ادرار از دیگر نشانه های بیماری اندومتریوز است. این امر برای درد های روده نیز قابل بسط است. این دردها در دوران قاعدگی شدت بیشتری پیدا می کنند از این رو بهتر است وجود این قبیل دردها جدی گرفته شود. در نوع شدید آندومتریوز مشکلات شدیدی در دفع ادرار رخ می دهد به طوری که مشکلات کلیوی را نیز در پی خواهد داشت.
نشانه پنجم: کنترل وضعیت خونریزی در هنگام قاعدگی از جمله موارد دیگری است که می تواند به تشخیص بیماری آندومتریوز کمک کند. افراد مبتلا به بیماری آندومتریوز، خونریزی شدید و یا چندین دوره پریودی در ماه را تجربه می کنند. برای تشخیص پریودی شدید ملاک و معیاری وجود ندارد اما شدید بودن پریودی بعد از یک هفته می تواند گواه وجود این بیماری باشد. لازم به ذکر است نیاز به تعویض نوار بهداشتی در بازه های زمانی کم (کمتر از یک ساعت) و وجود لخته خون های بزرگ از جمله نشانه های دیگر این بیماری است. این علائم در برخی از اوقات با نفس تنگی و خستگی همراه است.
نشانه ششم: مشکلاتی همچون اسهال، یبوست، نفخ یا تهوع در دوران قاعدگی می تواند نشان دهنده وجود بیماری آندومتریوز باشد. بنابراین گاهی مشکلات گوارشی در دوران قاعدگی ریشه در این بیماری دارد.
نشانه هفتم: نازایی در زنان از دیگر نشانه های وجود بیماری آندومتریوز است. در واقع داشتن رابطه جنسی حفاظت نشده بعد از یک سال و عدم بارداری گواه وجود یک بیماری است. که از جمله این بیماری ها می توان به آندومتریوز اشاره کرد. بیماری آندومتریوز اگر در لوله های رحمی نمود پیدا کند تنگی لوله ها و نازایی در زنان را به وجود می آورد.
وجود علائم ذکر شده و بررسی آن توسط پزشک متخصص می تواند وجود و یا عدم وجود بیماری اندومتریوز را تایید کند. در صورت تایید وجود بیماری اندومتریوز، پزشک سطح بیماری را تعیین می کند. از جمله سطح های این بیماری می توان به موارد زیر اشاره کرد:
نوع اول یا سطحی: اگر میزان درگیری بدن به سطح حفره صفاقی محدود شود می توان این بیماری را در دسته اندومتریوز سطحی قرار داد.
نوع دوم یا اندومتریوما: در نوع دوم بر روی تخمدان بیمار ضایعات اندومتریوما به صورت توده های کیستیک نمود پیدا می کند.
نوع سوم یا پیشرفته: در نوع شدید این بیماری لایه صفاق یا پریتون با عمق بیشتر از ۵ میلیمتر از ضایعات اندومتریوز پوشانده می شود. علاوه بر این امکان ایجاد درگیری در سایر نقاط لگن مانند رباط یوترو ساکرال، عضلات احاطه کننده رحم، مثانه، روده و حالب توسط این ضایعات وجود دارد. اگر میزان پیشرفت این بیماری بسیار زیاد باشد امکان درگیری ناحیه دیافراگم، ناف یا پلور نیز وجود دارد. در نوع بغرنج این بیماری اندومتریوز پیشرفته با اندومتریوما (وجود کیست های شکلاتی در تخمدان) همراه می شود.
نوع پیشرفته بیماری اندومتریوز خطرناک تر از انواع دیگر است به همین دلیل بهتر است که سلامت اندام های تولید مثل به صورت مکرر مورد بررسی قرار گیرد. اما تشخیص نوع پیشرفته این بیماری امری مشکل است به طوری که پزشکان متخصص برای تشخیص درست آن علاوه بر تصویربرداری مجبور به استفاده از روش های زیر هستند:
- سونوگرافی ترانس واژنیال از جمله روش های متداولی است که نوع پیشرفته این بیماری را مشخص می کند.
- برای تشخیص آندومتریوز شدید می توان از ام. آر. آی استفاده کرد.
- نوع دیگر تشخیص این بیماری، استفاده از جراحی های غیر تهاجمی مانند لاپاراسکوپی است. برای عملی کردن این روش لازم است که در ناحیه لگن یک خراش کوچک ایجاد شود. سپس از طریق دوربین متصل به لوله ای منطقه مورد نظر مورد بررسی قرار می گیرد.
بسیاری از بانوان مبتلا به آندومتریوز پیشرفته گمان می کنند که به سرطان مبتلا شده اند اما این بیماری در دسته بیماری های سرطانی قرار نمی گیرد. در واقع آمار ها و بررسی های صورت گرفته گواه این امر است که تعداد کمی از بانوان مبتلا به اندومتریوز در معرض سرطان تخمدان قرار دارند. همچنین علم پزشکی شیوه های درمان متفاوتی را برای این بیماری کشف کرده است که از جمله آن می توان به موارد زیر اشاره کرد:
شیوه درمان اول: اولین شیوه درمانی که پزشکان اتخاذ می کنند استفاده از داروهای هورمونی مختلفی همچون قرص های ضد بارداری، گونادوتروپین و ... است. لازم است که مصرف دارو به صورت خودسرانه صورت نگیرید زیرا ممکن است مشکلات متعددی را برای بدن به وجود آورد. این امر برای داروهای گیاهی نیز قابل بسط است.
شیوه درمان دوم: اگر روش های هورمون و دارو درمانی در درمان این بیماری موثر نباشد از عمل جراحی استفاده می شود. در طی عمل جراحی نواحی مبتلا به آندومتریوز خارج می شوند. در نوع شدید تر این بیماری ممکن است نیاز به هیسترکتومی باشد.
تمامی روش های درمانی که ذکر شد با توجه به سن، شدت بیماری و .... متفاوت خواهد بود. بنابراین تصمیم گیری در مورد شیوه درمان بر عهده پزشک متخصص است. گاهی اوقات بنابر شدت این بیماری لازم است از چندین پزشک متخصص کمک گرفته شود تا روند درمان به خوبی پیش رود.
ناهنجاری های رحمی
یکی از عوامل دیگری که می تواند نازایی در زنان را در پی داشته باشد، ناهنجاری های رحمی است. ناهنجاری های رحمی علاوه بر ناباروری در زنان موجب سقط جنین، تولد نوزاد نارس و یا زایمان زودرس می شود. ناهنجاری های رحمی در بسیاری از مواقع مادرزادی است یعنی روند رشد رحم در شکم مادر به طور کامل طی نشده است. اما گاهی این ناهنجاری ها به صورت اکتسابی نیز به وجود می آید یعنی بیماری موجب آن می شود. خوشبختانه انواع ناهنجاری های رحمی قابل تشخیص و درمان است. با توجه به اینکه شناخت محدودی از این ناهنجاری ها وجود دارد در ادامه بیشتر به آنها پرداخته می شود.
ناهنجاری های رحمی را می توان به رحم سپتوم دار، رحم تک شاخ، رحم دوشاخ، رحم قوسی و رحم دوگانه تقسیم کرد که شایع ترین آنها در بین زنان رحم قوسی یا رحم کمانی است. لازم است به این نکته اشاره شود که افتادگی رحم در دسته ناهنجاری های رحمی قرار ندارد هر چند عوارض آن ممکن است بیشتر باشد.
رحم تک شاخ: در این نوع ناهنجاری روند رشد رحم به صورت کامل صورت نگرفته است یعنی تنها نیمی از رحم و یک لوله رحمی تشکیل شده است. گاهی اوقات ممکن است در این ناهنجاری دو لوله وجود داشته باشد اما هر دوی آنها کوچک و تکامل نیافته باشند. بانوانی که به این بیماری دچار هستند با ناهنجاری های کلیوی نیز دست و پنجه نرم می کنند. وجود این ناهنجاری شانس نازایی در زنان را افزایش می دهد اما در صورت بارداری احتمال سقط جنین در شش ماهه اول، قرارگیری غیر طبیعی جنین در رحم، رشد محدود جنین، مرگ جنین، پارگی زودرس پرده های جنینی، زایمان زودرس، نارسایی سرویکس، اختلال جریان خون رحمی و ... افزایش می یابد. همچنین وجود شاخ های تکامل نیافته رحمی موجب حاملگی خارج از رحم می شود که بسیار خطرناک است. این شکل از حاملگی با انجام سونوگرافی قابل تشخیص است. تشخیص به موقع آن مانع از آسیب های رحمی می شود.
رحم دوشاخ: یکی دیگر از ناهنجاری های رحمی که نازایی در زنان را به وجود می آورد رحم دوشاخ است. در رحم دوشاخ ناهنجاری اتصالی منجر به نصف شدن (دو نیم شدن) رحم می شود. اگر رحم دوشاخ از نوع کامل باشد امکان گسترش آن تا سوراخ داخلی سرویکس وجود دارد (یعنی دو بخش دارای یک سرویکس واحد هستند). بسیاری رحم دوشاخ را مشابه رحم سپتوم دار می دانند اما رحم سپتوم دار برخلاف رحم دوشاخ قابل درمان است. این بیماری علاوه بر نازایی در زنان موجب سقط جنین، زایمان زودرس و نمایش غیر طبیعی جنین نیز می شود. برای تشخیص این بیماری اصولا از عکس رنگی رحم یا سونوگرافی واژینال دوبعدی استفاده می شود. اما گاهی ممکن است این مشکل تنها توسط سونوگرافی سه بعدی واژینال و یا ام آر آی قابل تشخیص باشد.
رحم دوگانه: رحم دوگانه به معنای عدم وجود اتصال کامل دو مجرا است که این امر نیز مانند رحم دوگانه موجب دو نیم شدن رحم با دو سرویکس مجزا و گاهی با دو واژن مجزا می شود. واژن زنانی مبتلا به این ناهنجاری اصولا دوگانه با دیواره طولی است. رحم دوگانه با مشکلات دیگری همچون رحم دوگانه نیم واژن مسدود و کلیه تحلیل رفته همراه است (سندرم هرلین ورنر واندرلیچ) اما در برخی مواقع ممکن است به تنهایی نیز نمود پیدا کند. این بیماری در طی معاینه لگن قابل تشخیص است زیرا تشخیص سپتوم طولی واژن و وجود دو سرویکس بسیار آسان است. رحم دوگانه عوارض مربوط به رحم دوگانه و یا تک شاخ را ندارد و به راحتی توسط سونوگرافی واژینال دو بعدی و سه بعدی قابل تشخیص است.
رحم سپتوم دار (دیوارهدار): گاهی در روند تکامل حفره رحم یک دیواره کامل یا ناقص به وجود می آید که به آن رحم سپتوم دار می گویند. این ناهنجاری یکی از دلایل رخ دادن نازایی در زنان و یا سقط مکرر است. همانگونه که گفته شد رحم سپتوم دار از نظر ظاهری شباهت زیادی به رحم دو شاخ دارد به همین دلیل برای تمایز این دو انجام ام آر آی یا سونوگرافی واژینال سه بعدی الزامی است. وجود این ناهنجاری علاوه بر نازایی در زنان منجر به سقط جنین، زایمان زودرس و نمایش غیر طبیعی جنین نیز می شود. لازم به ذکر است در رحم سپتوم دار (دیوارهدار) احتمال سقط جنین بیشتر از سایر ناهنجاری ها است اما این مشکل به راحتی با برداشتن سپتوم رحمی قابل درمان است.
رحم قوسی (رحم آرکوئیت یا کمانی): گاهی روند تکامل رحم با مشکلی مواجه می شود به طوری که در بالای رحم یک فرورفتگی به وجود می آید. این مشکل که با نام رحم قوسی شناخته می شود هیچ گونه عارضه ای را به همراه ندارد اما گاهی اوقات منجر به مشکلاتی همچون سقط جنین و یا زایمان زودرس می شود.
افتادگی رحم: افتادگی رحم زمانی رخ می دهد که عضلات نگه دارنده دچار ضعف باشند. در این صورت آنها قادر به نگهداری رحم نیستند. این مشکل برای راه رفتن و رابطه جنسی زنان ایجاد مشکل می کند به طوری که آنها احساس می کنند که در بخش لگن تحت فشار هستند.
اختلالات مربوط به داروی دی اتیل استیل بسترول (DES): گاهی اوقات مادران بدون داشتن آگاهی اقدام به مصرف خودسرانه برخی از داروها می کنند. بانوانی که در دوران جنینی خود در معرض دارو دی اتیل استیل بسترول قرار داشته اند در اکثر مواقع به ناهنجاری های سرویکس و واژن مبتلا می شوند. احتمال نازایی در زنان مبتلا به این مشکل بسیار بالا است. علاوه بر این امکان رخ دادن سقط جنین، حاملگی خارج از رحم و زایمان زودرس نیز وجود دارد.
اختلالات لوله های رحمی (لوله فالوپ): گاهی لوله فالوپ در اثر مشکلات مادرزادی دچار مشکل می شود. از جمله این مشکلات می توان به منافذ فرعی، لوله ناقص و ... اشاره کرد. در برخی از مواقع هم ممکن است که کیست های کوچک و خوش خیمی در انتهای لوله رحم رشد کند. به این کیست ها در علم پزشکی و "هیداتید مورگانی" گفته می شود.
تمامی مواردی که در بالا نام برده شد در دسته ناهنجارهای مادرزادی قرار دارند یعنی در دوران جنینی رخ داده است. تمایز و تشخیص این ناهنجاری ها امری تخصص است. به طور مثال در رحم سپتوم دار، رحم در نمای بیرونی کاملا نرمال است اما حفره رحم توسط سپتوم (دیواره عضلانی نازک در داخل رحم) جدا شده است.
اما در قسمت فوقانی رحم دو شاخ تقسیم رحم صورت می گیرد به طوری که هر لوله رحمی با حفره رحمی خود در بخش فوقانی رحم به شکل یک شاخ دیده می شوند. این در حالی است که قسمت تحتانی رحم کاملا طبیعی است و دهانه آن هیچ تغییری نکرده است. رحم دو شاخ از نظر ظاهری به شکل قلب است به همین دلیل تشخیص آن ساده تر است.
موارد ذکر شده تنها بخشی از تمایزات ناهنجاری های رحمی است که تشخیص آن را به امری تخصصی تبدیل کرده است. پزشکان متخصص برای تشخیص دقیق این بیماری از روش های زیر استفاده می کنند:
هیستروسکوپی: در این روش پزشک با استفاده از وسیله ای از طریق واژن درون رحم را مورد بررسی قرار می دهد.
هیستروسالپنگوگرافی: هیستروسالپنگوگرافی همان عکس رنگی است که با کمک آن می توان سلامت رحم و لوله های فالوپ را مورد بررسی قرار داد. برای انجام هیستروسالپنگوگرافی ماده حاجب از طریق رحم به لوله فالوپ وارد و در همان حین تصاویری گرفته می شود. این شیوه عکس برداری به تشخیص بیماری کمک می کند.
سونوهیستروگرام: اگر سونوگرافی با تزریق مایع نرمال سالین انجام شود به آن سونوهیستروگرام می گویند. این روش دقت بالاتری از روش قبلی دارد.
سونوگرافی واژینال: در این شیوه پزشکان سلامت رحم را از طریق سونوگرافی مورد بررسی قرار می دهند.
لاپاراسکوپی: در روش لاپاراسکوپی بر روی شکم برش های کوچکی ایجاد می شود که از طریق آن می توان حفره شکمی را با دوربین مشاهده کرد. این روش دقت بسیار بالاتری از سایر روش ها دارد.
اما در خصوص درمان ناهنجاری های رحمی لازم به ذکر است که بسیاری از این بیماری ها نیازی به درمان ندارند. اما اگر آنها موجب نازایی در زنان ، درد و سقط جنینی شده باشد لازم است که با جراحی اقدامات درمانی صورت گیرد. نوع درمانی که برای این ناهنجاری ها در نظر گرفته می شود بسته به نوع بیماری متفاوت است.
سبک زندگی
سبک زندگی علاوه بر اینکه اثر شگرفی بر سلامت جسم دارد می تواند بر نازایی در زنان نیز موثر باشد. گاهی برخی از عادت های مخرب اثرات عمیقی را بر بدن بر جای می گذارند که آشنایی با آنها می تواند مسیر زندگی را تغییر دهد. از جمله عادت های مخربی که می تواند منجر به نازایی در زنان شود می توان به موارد زیر اشاره کرد:
مورد اول: مصرف دخانیات حاوی تنباکو اعم از سیگار، قلیان و ... می تواند از جمله دلایل نازایی در زنان باشد. این امر برای آقایان نیز قابل بسط است. همچنین احتمال سقط جنین در زنان سیگاری و یا زنانی که در معرض دود سیگار قرار دارند نیز بسیار بالا است.
مورد دوم: مصرف الکل اگرچه دارای استانداردهای مربوط به خود است اما برای افرادی که قصد بارداری دارند دارای محدودیت هایی است. در واقع مصرف الکل برای زنانی که قصد بارداری دارند ممنوع است. الکل از جمله عواملی است که می تواند منجر به نازایی در زنان شود. علاوه بر آن مصرف آن در دوران حاملگی عامل ناهنجاری های مادرزادی، سقط جنین و ... است.
مورد سوم: یکی از دلایل ناباروری در زنان اضافه وزن است. چربی های اطراف رحم در بسیاری از مواقع مانع از بارداری می شود. همچنین بسیاری از بیماری های زنان از جمله تخمک پلی کیستیک در اثر اضافه وزن به وجود می آید. لازم به ذکر است که بانوانی که بیش از اندازه لاغر هستند نیز در معرض مشکلات ناباروری قرار دارند.
مورد چهارم: بی تحرکی یکی دیگر از دلایل نازایی در زنان است. داشتن برنامه منظم ورزشی می تواند خطر ناباروری را کاهش دهد. در واقع با ورزش کردن ترشح هورمون ها تنظیم می شود. همچنین مشکلات مربوط به اضافه وزن نیز به وجود نمی آید.
مورد پنجم: مصرف خودسرانه دارو یکی از مشکلات فراگیر در بین عامه مردم است. در بسیاری از مواقع مصرف برخی از داروها عوارض جبران ناپذیری بر بدن بر جای می گذارد. از جمله داروهایی که موجب نازایی در زنان و یا بارداری سخت می شود می توان به مصرف طولانی مدت نورولپتیک، اسپیرونولاکتون، ایبوپروفن، آسپرین و ... اشاره کرد.
مورد ششم: قرار گیری در معرض اشعه ایکس یکی دیگر از مواردی است که می تواند شانس بارداری را کاهش دهد.
مورد هفتم: مواد شیمیایی و آلاینده های موجود در آب و هوا از دیگر عوامل نازایی در زنان است. همچنین بسیاری از شوینده های خانگی نیز می توانند اثرات مخربی را بر بردن برجای بگذارند که یکی از آنها ناباروری است.
موارد ذکر شده تنها بخشی از عادت های مخرب است که موجب نازایی در زنان می شود. بدون شک دقت داشتن به این قبیل عادت های می تواند شانس بارداری را افزایش دهد.
تغذیه
مصرف بسیاری از مواد غذایی از جمله دلایل نازایی در زنان است. از جمله این مواد می توان به موارد زیر اشاره کرد:
مورد اول: مصرف بیش از اندازه مواد قندی به خصوص شیرین کننده های مصنوعی موجب نازایی در زنان می شود زیرا مصرف این مواد بدن زنان را مستعد تخمک پلی کیستیک می کند. همانگونه که گفته شد تخمک پلی کیستیک یکی از بیماری های شایع در بین بانوان است که ارتباط تنگاتنگی با سطح انسولین خون دارد.
مورد دوم: یکی دیگر از مواد غذایی که عادت به مصرف آن می تواند نازایی در زنان را رقم بزند، انواع فست فود است. چربی های موجود در انواع غذاهای فست فودی از نوع چربی های ترانس و چربی های اشباع شده است. این نوع از چربی ها دشمن اصلی رحم و تخمدان به حساب می آیند.
مورد سوم: مصرف لبنیات همواره برای بدن مفید است اما به بانوان مصرف لبنیات پر چرب توصیه می شود زیرا لبنیات کم چرب یکی از عواملی است که می تواند منجر به نازایی در زنان شود. این امر به مقدار کم چربی های مفید همچون چربی های غیر اشباع و اسید های چرب امگا۳ در لبنیات کم چرب بر می گردد. وجود این چربی ها شانس بارداری را افزایش می دهند.
مورد چهارم: مصرف نان سفید و تمامی غلاتی که از کربوهیدرات های تصفیه شده تهیه می شوند موجب افزایش سطح انسولین خون می شود. این در حالی است که میزان قند خون کاهش می یابد. مصرف این مواد غذایی اثر منفی بر روند تخمک گذاری زنان دارد. همچنین بدن زنان را به واسطه افزایش سطح انسولین مستعد تخمک پلی کیستیک می کند.
مورد پنجم: قهوه و عادت به مصرف آن اگرچه به طور مستقیم موجب ناباروری نمی شود ما روند باروری طبیعی را به تاخیر می اندازد. همچنین مصرف آن به افرادی که تحت درمان های بارداری قرار دارند توصیه نمی شود زیرا مانع از به نتیجه رسیدن روند درمان می شود.
مورد ششم: تحقیقات مختلفی در حوزه اثر مواد غذایی بر نازایی در زنان صورت گرفته است که همگی آنها تایید کننده اثر منفی مواد غذایی ترش، شور و چرب بر بارداری است. در واقع مصرف این مواد غذایی شانس بارداری را کاهش می دهد. در این راستا تاکید ویژه ای به عدم مصرف روغن های جامد شده است.
در نهایت باید گفت تجدید نظر در رژیم غذایی و استفاده از مشاوره متخصصان این امر می تواند از مشکلات مربوط به ناباروری جلوگیری به عمل آورد.












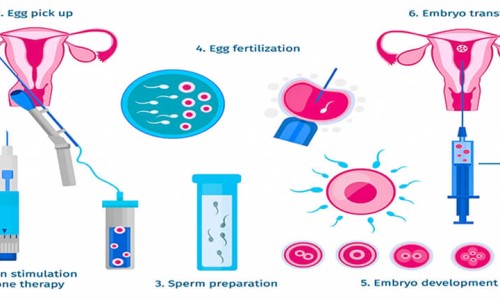

شما می توانید از طریق فرم زیر مشکل کودک خود را با ما در میان بگذارید. کارشناسان ما در کمترین زمان ممکن با شما تماس خواهند گرفت.
افزودن دیدگاه جدید